El título completo de este post debería ser: La mal llamada y mal tratada “úlcera mixta”. Decidí acortarlo para no empezar de manera tan negativa, ya que el objetivo de esta entrada es muy positivo: Entender este tipo de herida para establecer la mejor estrategia terapéutica y preventiva:)
¿Qué entendemos por úlcera mixta y por qué el nombre es tan criticado?
Se trata de un tipo de herida muy prevalente, que se desarrolla sobre una base de insuficiencia venosa crónica y cierto grado de arteriopatía. Son heridas típicamente dolorosas y se presentan con signos de insuficiencia venosa crónica, como dermatitis ocre y lipodermatoesclerosis, además de datos de insuficiencia arterial, como ausencia de pulsos o dolor que mejora al bajar la pierna. El índice tobillo-brazo estará entre 0,6 y 0,8. Recordemos que cuando el ITB es inferior, se consideran úlceras arteriales.
La denominación de “mixtas” es muy inespecífica porque, en general, la mayoría de las úlceras no tienen una “causa pura”. De hecho, pensad cuántas de las personas que tratáis tienen úlceras de pierna “puramente venosas”, “puramente arteriales”, “puramente postquirúrgicas”… A mí se me vienen a la cabeza muy pocas… La realidad es que, en la mayoría de heridas de pierna, además de una etiología principal, suele haber otros factores que están afectando directamente y muchas veces olvidamos, como la arterioloesclerosis o la insuficiencia cardíaca descompensada.
Por tanto, a estas úlceras “mixtas”, sería más adecuado denominarlas úlceras “predominantemente venosas en contexto de arteriopatía”. Y alguno se preguntará: ¿Y no hay úlceras predominantemente arteriales en contexto de insuficiencia venosa crónica?. Por supuesto, pero en este caso ya hay que considerarlas úlceras arteriales y necesitan valoración y tratamiento por cirugía vascular.
¿Por qué es un tipo de herida típicamente mal tratada?
Porque es un reto terapéutico y su manejo en la práctica diaria viene determinado principalmente por factores individuales (tanto de comorbilidades del paciente como del conocimiento del profesional).
Un estudio observacional incluye 25 pacientes mayores (media de edad: 80 años), con diferentes comorbilidades (HTA, DM) con úlceras venosas (media de 18 meses de duración), arteriopatía periférica e ITB>0.5, para estudiar la tolerancia de la terapia compresiva con vendas de baja elasticidad entre 20 y 30 mmHg. No se detectó un incremento del dolor ni signos cutáneos de isquemia. Por tanto, como se había sugerido en estudios previos, el vendaje con un alto índice de rigidez con presiones menores de 30 mmHg es una opción segura en pacientes con arteriopatía periférica con ITB>0,5.
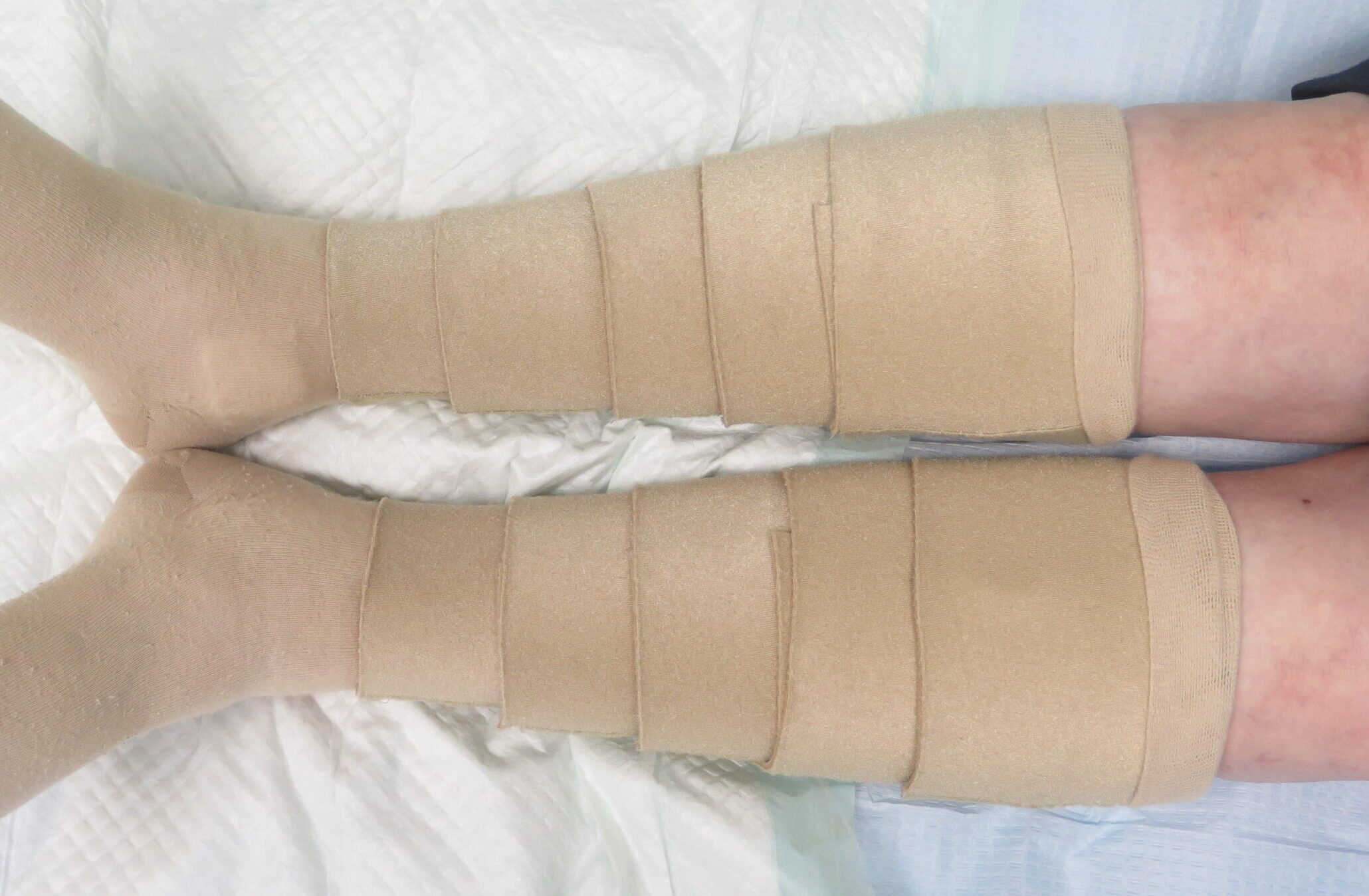
Hay consenso para recomendar terapia compresiva adaptada al paciente, idealmente con vendaje con un alto índice de rigidez con presiones menores de 30 mmHg y, en caso de estar indicados, procedimientos endovenosos (como la escleroterapia) que, al controlar el edema, pueden aumentar la perfusión, con un claro impacto en la cicatrización. (Ver posts: “La compresión es clave en el tratamiento de las heridas de las piernas”, “Venda y vendaje no es lo mismo”
Obviamente, la terapia compresiva en estos pacientes, debe acompañarse de una escucha activa de la sintomatología del paciente y la observación de la piel para detectar precozmente signos de isquemia.
¿Cómo tratamos este tipo de herida en la consulta?
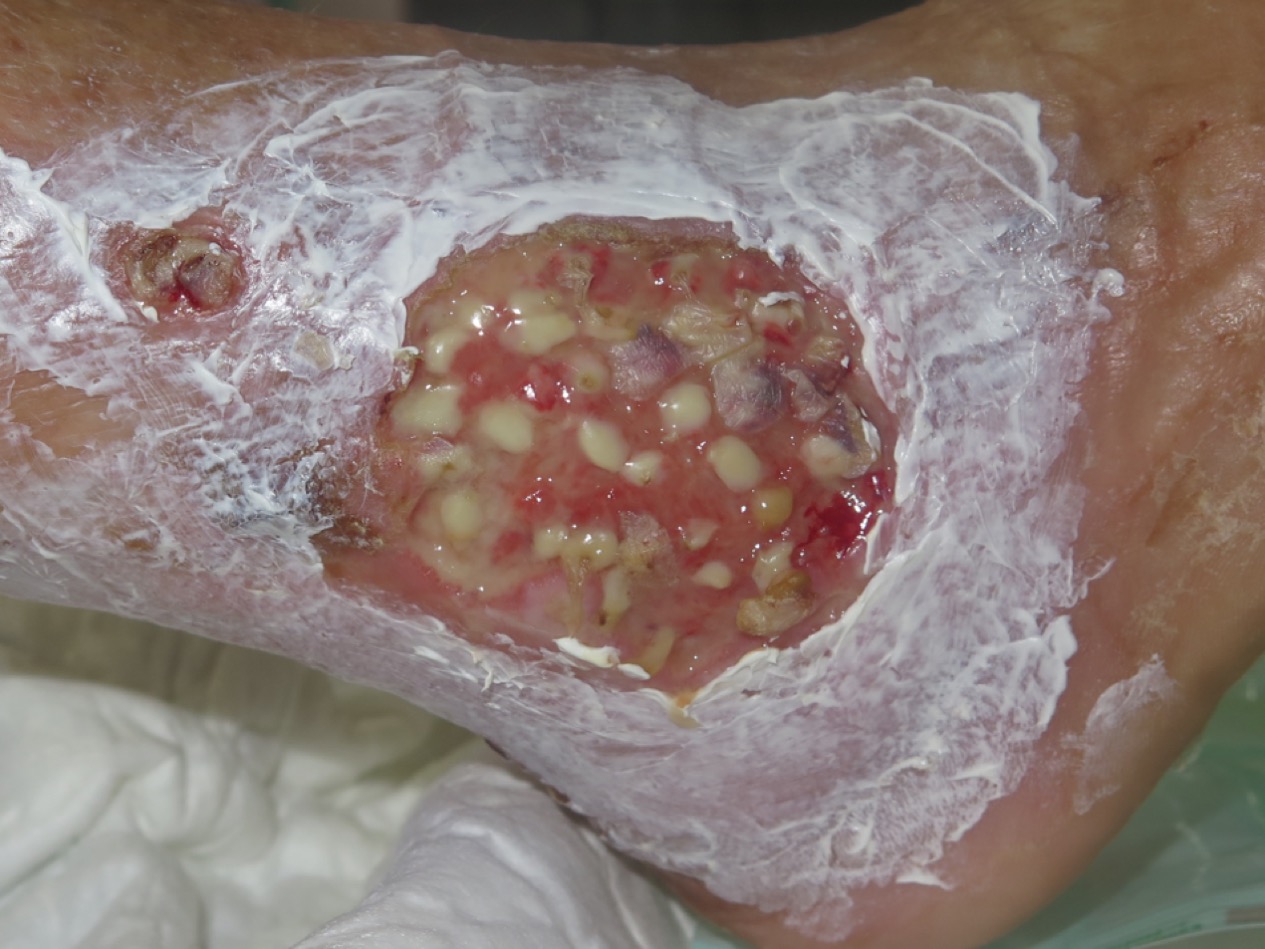
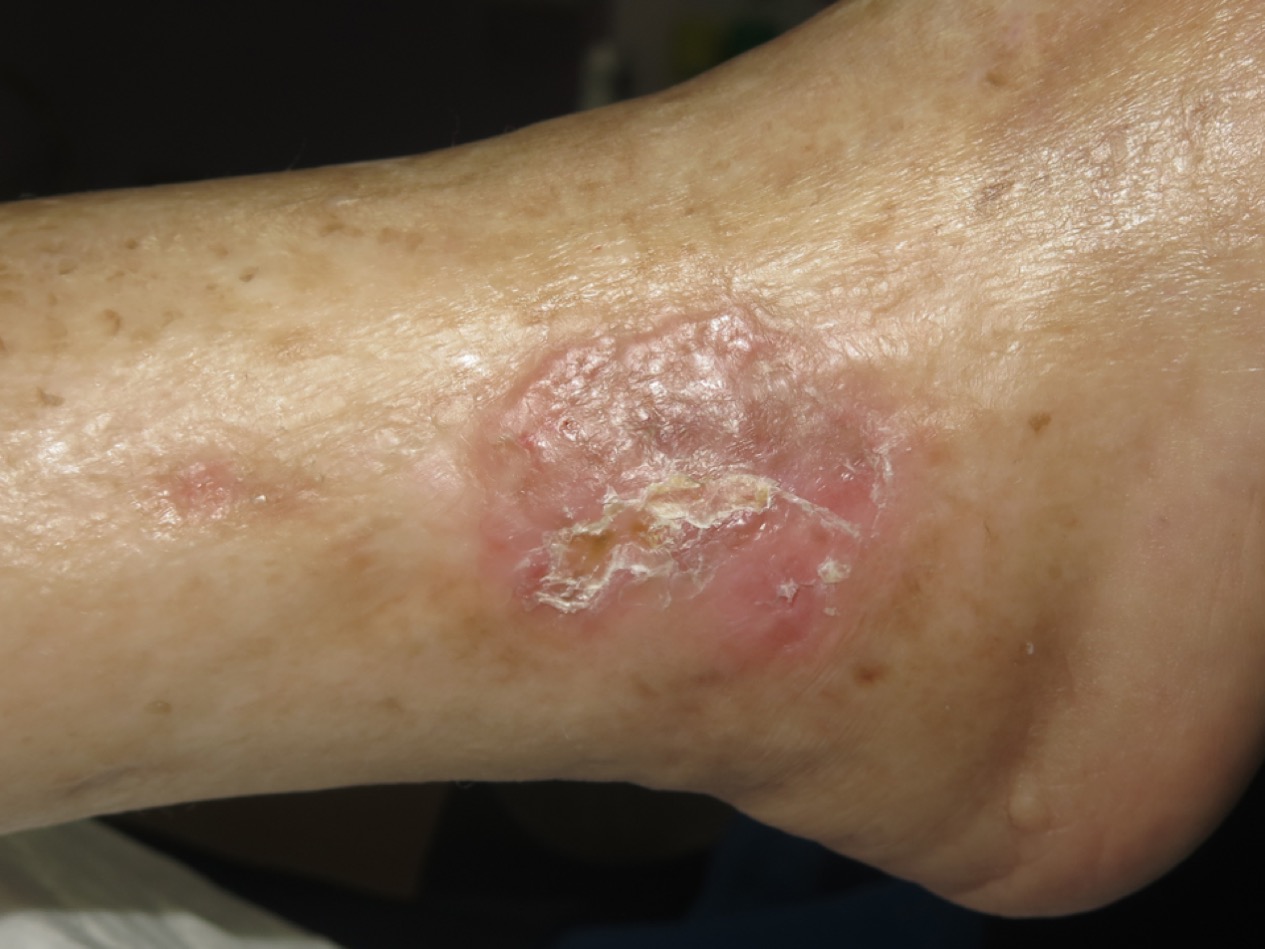
Como no podía ser de otra manera, con terapia compresiva, medidas antiedema e injertos en sello secuenciales, a pesar de no tener un lecho óptimo. La terapia de presión negativa también puede ayudar al prendimiento de los injertos (Ver post:“Los injertos en sello y la terapia de presión negativa: una pareja de éxito”)

Y, como estrategia preventiva, el dispositivo de compresión de elección en estos pacientes son los sistemas de compresión con cierre tipo velcro;) Ver post:“Dispositivos de compresión autoajustables con velcro, ¿por qué nos gustan tanto?”