Muchas de las úlceras que nos encontramos en la práctica clínica diaria se desarrollan en el contexto de un síndrome postrombótico. Es importante conocer esta entidad, que presenta un importante impacto en la calidad de vida de los pacientes y en el gasto sanitario.
¿Qué es el síndrome postrombótico?
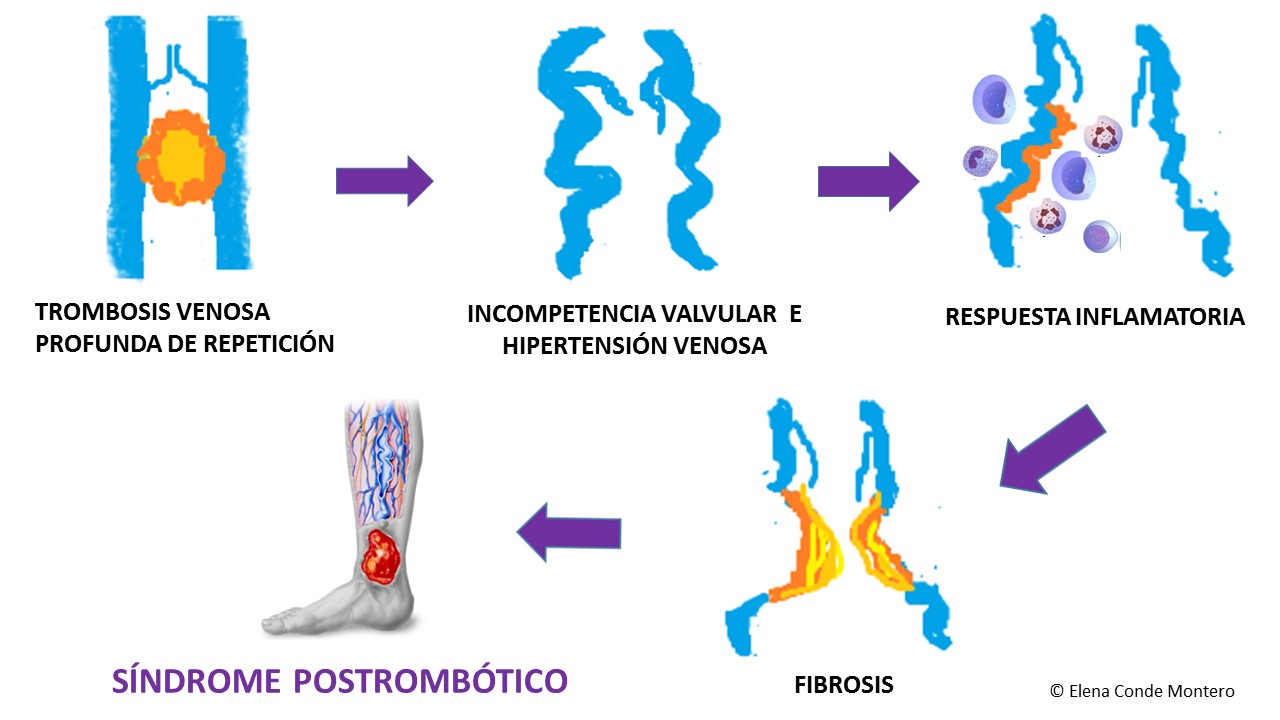
Se trata de una complicación a largo plazo de la trombosis venosa profunda (TVP). Los episodios repetidos de TVP son un factor de riesgo claramente establecido. Es el resultado de la hipertensión venosa que se desarrolla por la incompetencia valvular, el reflujo y/o la obstrucción venosa, con una alteración asociada en la microcirculación. Tras el episodio trombótico, se produce un debilitamiento en la pared venosa, con un cierre incompleto valvular, reflujo e hipertensión venosa secundaria. Se produce una distensión endotelial, con aumento de la permeabilidad de la pared y efecto quimiotáctico para las células inflamatorias, predominantemente macrófagos y leucocitos. El proceso inflamatorio desencadena una fibrosis perivenosa y desarrollo de alteraciones tróficas en el segmento afectado (Ver figura).
Su incidencia es difícil de establecer debido a las diferencias en el tiempo de seguimiento, selección de los pacientes y definición del síndrome postrombótico en los diferentes estudios. Se estima que, pasado un año de sufrir una trombosis venosa profunda, hasta el 50% de los pacientes va a sufrir manifestaciones postrombóticas (Gabriel, 2003).
¿Cuáles son sus manifestaciones clínicas?
Entre los signos que pueden estar presentes destaca:
- Edema
- Venas tortuosas
- Alteraciones cutáneas por estasis. La ulceración sería el grado extremo, pero la pigmentación, el eccema y la hipodermitis son hallazgos muy frecuentes. El desarrollo de úlceras puede desencadenarse tras traumatismos o de manera espontánea. Característicamente son crónicas con una elevada tasa de recurrencia.
Los síntomas más frecuentes son el dolor, el prurito y la sensación de pesadez. (Torres, 1995).
¿Cómo se diagnostica?
El diagnóstico se realiza mediante la clínica y las pruebas complementarias macrocirculatorias (eco-Doppler con color, flebografía y la angiorresonancia magnética) y microcirculatorias (flujometría laser Doppler, medición transcutánea de la presión parcial de O2 y CO2 y la pletismografía por impedancia) (Gabriel, 2003).
¿Cómo se trata?
Tratamiento médico:
En aquéllos pacientes en los que no haya indicación quirúrgica (la mayoría), el tratamiento local de la úlcera ha de asociarse a otras estrategias que pueden favorecer la cicatrización. La más ampliamente aceptada y utilizada es la compresión.
Como comentamos anteriormente, el papel de la alteración de la microcirculación en este síndrome es tan importante como los cambios en la macrocirculación. Por tanto, se han empleado diferentes fármacos que actúan a ese nivel, favoreciendo un adecuado flujo sanguíneo.
Mi experiencia es satisfactoria tanto con el uso de pentoxifilina como de sulodexida, asociadas a terapia compresiva.
La utilidad de ambos fármacos en el tratamiento de las úlceras venosas crónicas es apoyada por diferentes estudios. La pentoxifilina tiene propiedades hemorreológicas (aumenta la maleabilidad de la membrana de los hematíes) e inhibe la adhesión de plaquetas y leucocitos al endotelio (Jull, 2012). La sulodexida es un heparinoide de administración oral, con acción antitrombótica y fibrinolítica (Andreozzi, 2012).
Tratamiento intervencionista:
En función de los hallazgos hemodinámicos, hay casos que se pueden beneficiar de una intervención invasiva. La corrección de los puntos de reflujo y la mejoría de las vías de retorno venoso puede promover la cicatrización de las úlceras cutáneas.
En función de la localización y extensión de la afectación, pueden utilizarse una variedad de técnicas. Cuando el reflujo venoso profundo es leve, la ligadura de la vena safena puede erradicar el reflujo en la vena femoral y conseguir la curación de la úlcera cutánea. Sin embargo, si es importante, se requerirá cirugía directa del sistema profundo. La reparación valvular consigue elevadas tasas de cicatrización, en algún estudio similares a las obtenidas en reparaciones valvulares primarias (ausencia de recurrencia a los 5 años del 60%) (Raju, 1996). Sin embargo, las potenciales complicaciones tromboembólicas de esta técnica limitan su uso.
Medidas preventivas:
Dada la ausencia de tratamientos eficaces para las manifestaciones del síndrome postrombótico, la prevención es esencial.
Las medias de compresión elástica son la medida de prevención considerada como más eficaz en el momento actual, con una reducción de síndrome postrombótico del 50%. Estos datos son la conclusión de 2 ensayos clínicos con el uso de compresión durante 24 meses (Brandes, 1997; Prandoni, 2004). Un ensayo clínico reciente sugiere que no existe beneficio del uso de medias de compresión (Kahn, 2014). Sin embargo, estos hallazgos pueden deberse al elevado porcentaje de incumplimiento de tratamiento, por la incomodidad de uso de las medias de compresión (algo muy común en nuestras consultas).La indicación y la duración óptima de la terapia compresiva está por definir (Ten Cate-Hoek, 2010).
Referencias
Andreozzi GM. Am J Cardiovasc Drugs. 2012 Apr 1;12(2):73-81.
Torres R. Clínica y diagnóstico diferencial de la trombosis venosa profunda y del síndrome postrombótico. In: Güell J, Rosendo A, editors. Enfermedad Tromboembólica venosa ( E.T.E.V.). Síndrome Postrombótico. Barcelona: EDIKA MED; 1995, p. 21-46.
Also available in: English (Inglés)







Hola Elena,
Muy interesante el articulo. Soy una persona joven de 33 años y padezco un sindrome postrombotico por una trombosis venosa profunda no detectada a tiempo. Como bien indicas las medias de compresion son parte del tratamiento pero a mi no me quitan el dolor, que es muy fuerte, a pesar de que sigo el tratamiento al pie de la letra. Las medias son a medida y el grado de compresion es CCL2. Es posible que sea necesaria mayor compresion para mejorar los sintomas y la calidad de vida? Gracias por el articulo.
Un saludo.
Hola María Ángeles:
Me alegro de que te el post te haya parecido interesante.
Como he comentado en el post, existe controversia sobre el beneficio de la terapia compresiva en la prevención del síndrome postrombótico. En los últimos años se han publicado diferentes estudios que concluyen que las medias de compresión no son eficaces. Sin embargo, muchos de estos trabajos tienen sesgos y la adherencia al tratamiento es baja (un gran número de pacientes no usan de manera rutinaria las medias), lo que complica la interpretación de los resultados.
En tu caso, aunque sería interesante saber más detalles sobre el dolor que tienes, el tiempo de evolución desde el episodio trombótico y la situación clínica de tu pierna (si tienes edema, cambios en la piel), podrías intentar subir la compresión. Para que te resulte más sencilla la colocación de la media, en vez de usar una CCL3, podrías usar 2 medias. Primero te colocarías una CCL1 con puntera, y después una CCL2 sin puntera. La compresión es prácticamente la de una CCL3 (se pierde un 10%). El aumento del grado de compresión te puede ayudar a disminuir el dolor que esté provocado por la hipertensión venosa.
Si quieres que comentemos algún punto en más detalle, estaré encantada.